A fájdalom mindig egyedi, két ember fájdalma soha nem hasonlítható össze. A fájdalomtűrő képesség azonban nem értékmérője az embernek.
A fájdalomról mindnyájuknak van valamilyen szintű tapasztalati tudása, definíciószerű meghatározása, bár sokféle létezik, mégis nehéz. A meghatározások abban mindenképpen megegyeznek, hogy a fájdalmat negatív érzetként megélt és az élet során tanult dolognak írják le. Ez nem azt jelenti, hogy tanulás nélkül nem érzünk fájdalmat, hanem azt, hogy a fájdalom kifejezését, a hozzá kötődő viselkedési mintákat tanuljuk.
A fájdalom olyan érzés, amivel a hétköznapi életben nap, mint nap találkozunk. A fájdalmat valamilyen külső behatás váltja ki és a legtöbb esetben különösebb jelentőséget nem tulajdonítunk neki, rövidebb-hosszabb idő után elmúlik, és esetleg csak egy rossz emlékként gondolunk vissza rá.
Az ember életében a fájdalomérzetnek igen fontos szerepe van, hiszen ez segít, hogy bizonyos veszélyes, adott esetben életveszélyes helyzeteket elkerüljünk. Első pillanatban nagyon csábítónak tűnik a fájdalommentes élet, mégis tudnunk kell, hogy fájdalomérzet hiányában az ember állandó életveszélyben lenne. (Nem húzná el a kezét a tűz elől, nem védekezne a sérülések ellen stb.) Nemcsak külső hatások járhatnak fájdalommal, fájdalmat érezhetünk bizonyos betegségek kialakulásakor is, de néha normális élettani folyamatokat (menstruáció, szülés) is fájdalmasnak élhetünk meg.
Közismert - már évezredek óta - hogy a gyulladásos folyamatok szintén fájdalommal járnak és a modern vizsgálóeljárásokat megelőző időszakban a betegségek megállapításában az orvosok legfőbb támasza volt.
A fájdalom élettana
A sérülés (mechanikus, hő, kémiai) hatására a széteső sejtekből olyan anyagok szabadulnak fel, amelyek a fájdalomérző készülékekhez (receptorokhoz) kapcsolódva kiváltják az ingerületet, ami az idegek útján a gerincvelőn keresztül vezetődik az agyba. Kétféle idegrost kétféle sebességgel vezeti az ingerületet a központi idegrendszer felé, az egyik egy gyors, azonnali éles fájdalmat közvetít, ami azonnali választ eredményez, a második lassabb és tompább, de tartós fájdalomérzetet kelt és nem vált ki válaszreakciót. A fájdalomérzet az agykéregben keletkezik, itt tudatosul.
Ezt követően indul el a válaszreakió a megfelelő idegpályákon keresztül a végrehajtó szervig (a sérült elrántja a kezét). Fájdalomérző készülék a szervezetben mindenhol megtalálható, kivételt képez az agy és a tüdő. Ez a magyarázata, hogy nem csak a bőr sérülései okozhatnak fájdalmat, hanem a belső szerveink sérülései, betegségei is (epekő, vesekő, érszűkület, szívinfarktus, hashártyagyulladás, bélbetegségek stb.). Vannak olyan állapotok, amikor a fájdalomérzet nem alakul ki. Ennek egyik ritka oka a gerincvelő sérülése, ami azzal magyarázható, hogy a fájdalomingert közvetítő rostok elpusztultak valamilyen betegség következtében. Ismeretes a római történelemből Mucius Scaevola, aki az etruszk király helyett tévedésből az írnokát gyilkolta meg, a maga büntetéseként - és talán az etruszkok megfélemlítése érdekében - jobb karját a tűzbe tartotta. Így lett a neve Scaevola, ami annyit tesz, hogy a "balkezes" hiszen a jobbat megégette. Ma úgy gondoljuk, hogy olyan betegségben (syringomyeliában) szenvedett, ami a fájdalominger vezetését a gerincvelőben megakadályozta, tehát nem volt fájdalomérzete. Így hát a hősiességre egy kis árnyék borul.
Fájdalomcsillapító automatizmus
A szervezet rendelkezik egy fájdalomcsillapító rendszerrel. Az agyban keletkeznek olyan fehérjetermészetű anyagok (endorfinoknak nevezik őket, utalva a morfium hatására) amelyek rendkívül erős fájdalomcsillapító hatással rendelkeznek, azonban igen rövid idő alatt lebomlanak, és a hatásuk megszűnik.
Valamennyien tapasztalhattuk, hogy a sérülés után közvetlenül heves fájdalmat érzünk, majd a fájdalom néhány másodperc múlva megszűnik és ezt egy enyhébb, tompább, de tartós fájdalomérzés követi. Sokak által ismert jelenség, hogy egy baleset első másodperceiben az ember nem érzi a fájdalmat. Hasonlóan a rohamra induló katonákhoz, akik találatot kaptak, de mint leírták, rövid ideig tovább rohamoztak.
Úgy tartják, hogy a sérülést követően a felszabaduló anyagok elzárják, blokkolják az ingerületvezetés utját (kapu-teória) és ez vezet a fájdalomérzet kialakulásának hiányához. Az endorfinok más esetben is termelődhetnek illetőleg felszabadulhatnak, ami kellemes érzést okoz. A szexuális tevékenység folyamán is termelődnek, és bizonyos veszélyes foglalkozást űzők (repülők, hegymászók, sebészek) a foglalkozásukhoz való ragaszkodását is egy ilyen kábítószer-hatáshoz hasonló állapottal magyarázzák, amit ugyancsak az endorfinokkal hoznak összefüggésbe.
Fájdalomcsillapítás
A fájdalom csillapítására való törekvés valószínűleg egyidős az emberiséggel. Fájdalomcsillapításra utaló első írásos adat időszámításunk előtt 2250-ből származik. Ezer évek óta ismert az ópium fájdalomcsillapító hatása (Théba az ópiumkereskedelem központja volt Krisztus születése előtt 2000 évvel). A római korban a keresztre-feszítetteknek a fájdalmát csillapítani megengedett volt. Krisztusnak a keresztfán a római katona - ma úgy gondoljuk - ópiummal és ecettel átitatott szivacsot nyújtott fel, hogy szenvedéseit mérsékelje.
A fájdalomcsillapítás minden orvos alapvető és egyik legfontosabb tevékenysége és egyben kötelessége.
Nem ritka, hogy az orvos mást nem tehet, mint megmenti betegét a fájdalomtól, a félelemtől és a szenvedéstől, a beteg életét csak kábító fájdalomcsillapítókkal (ópiátok) tudja elviselhetővé tenni.
A fájdalomérzet kialakulását a kiváltó okon kívül (sérülés, műtét, valamilyen betegség) alapvetően befolyásolja az ember aktuális fizikai (pl.: erőnléte, pihentsége), pszichés (pl.: szorongásai, a betegségtől való félelmei) és mentális állapota (pl.: műveltsége, tanult viselkedési formái, eddigi tapasztalatai), valamint szociális helyzete (pl.: családban él vagy egyedül, biztonságban tudja-e a rászorulókat vagy bizonytalan helyzetben stb.).
A fájdalom nagysága nem mindig áll arányban a kiváltó ok súlyosságával. Ennek oka a fájdalomérzetet kialakító sokféle befolyásoló tényező mellett a fájdalom pályák (a fájdalom ingert közvetítő, szállító idegi struktúrák) különleges anatómiai felépítése. Mindenki által ismert, hogy felületes bőrsérülések, horzsolások jelentőségükhöz képest igen nagy fájdalommal járhatnak, míg adott esetben jóval nagyobb, mélyre hatoló sérülés esetleg jóval kisebb fájdalmat okoz. A fájdalomtűrő képességet befolyásolja az a genetikailag meghatározott, veleszületett állapot, hogy a szervezet milyen számú fájdalomérzékelő készüléket (receptort) tartalmaz. Ismert, hogy a hát bőrén sokkal kevesebb, az arcon, kezeken sokkal több fájdalomérző receptor helyezkedik el. Tudnunk kell azt is, hogy egy bizonyos fájdalom mögött többféle ok is meghúzódhat. Például, az igen gyakori fejfájás hátterében is sokféle ok állhat. A pszichés stresszen, feszültségen túl fejfájást okozhat a nyaki gerinc, a szem megbetegedéseitől kezdve a magas vérnyomáson, a hűléses betegségeken keresztül az agydaganatig számos egyéb betegség is.
Nagyon fontos tehát, hogy a fájdalmat, mely szervezetünk jelzése, komolyan vegyük és a fájdalomcsillapításon túl a háttérben álló okot, okokat felderítsük. A fájdalom helye, jellege, időtartama, periodikusan visszatérő formája, valamilyen irányban történő kisugárzása utal a háttérben meghúzódó okra, vagyis a betegség megállapításában nagy jelentőséggel bír. Orvoshoz kell fordulni olyan esetekben is, amikor ismert, „szokványos" fájdalom (pl.: fejfájás) megváltozik jellegében, erősödik, vagy a szokásosnál gyakrabban jelentkezik.
A fájdalom formái
 A fájdalomnak eredete alapján
A fájdalomnak eredete alapján
két nagy csoportját különböztetik meg, a testi fájdalmat, amikor a fájdalmat kiváltó elváltozás kimutatható, és a lelki (pszihogén) fájdalmat, aminek hátterében kimutatható károsodást nem lehet találni. Ez utóbbi esetben sokszor depresszióra, egyéb lelki vagy szociális problémákra derülhet fény a beteg részletes kikérdezése alkalmával. Törekedni kell arra, hogy a fájdalom hátterében álló okot tisztázzuk, de ez nem mindig sikerül.
A fájdalmat, fennállásának ideje alapján, két csoportba oszthatjuk: heveny (akut) fájdalomról beszélünk, ha rövid ideje áll fenn és idült (krónikus) fájdalomról, ha hosszantartó, 3 hónapnál hosszabb ideje tart. A heveny, hirtelen fellépő fájdalom rendszerint sürgős orvosi beavatkozást tesz szükségessé, nemritkán életet veszélyeztető állapotra utal (szívinfarktus, gyomorperforáció, bélelzáródás), a krónikus fájdalom hátterében gyulladásos, degeneratív vagy daganatos betegségek (izületi betegség, érszűkület, gyomorfekély, hasnyálmirigy-gyulladás vagy daganat) állnak.
A fájdalomra jellemző a helye. Minőségét tekintve lehet tompa, éles, görcsös, esetleg égő vagy lüktető, kisugározhat bizonyos testtájak irányába. Fennállhat folyamatosan vagy intermittálóan, vissza-visszatérhet. Összefügghet valamilyen testhelyzettel, étkezéssel, évszakkal, tevékenységgel. Erőssége az igen enyhétől a tűrhetetlenig ("falramászó") igen széles skálán mozoghat.
A fájdalom megélése
A fájdalom mindig egyedi, két ember fájdalma soha nem hasonlítható össze. A fájdalomtűrő képesség nem értékmérője az embernek. Nem jobb, nem értékesebb ember az, aki jól, és nem rosszabb, aki rosszul tűri a fájdalmat. Minden esetre jó, ha az orvos tisztában van azzal, hogy a betege a fájdalmat jól tűrő, fegyelmezett egyén vagy sem, mert a fájdalmat jól tűrő beteg sokszor félrevezetheti az orvost a betegség megállapításában. És fordítva, a fájdalmat nehezen tűrő beteg esetén a sebész hamarabb határozza el magát egy esetlegesen felesleges műtéti beavatkozásra, éppen a fájdalom súlyosnak jelzett foka miatt. Sokkal nagyobb körültekintést igényel a fájdalom megítélése kisgyermekek esetében, aki már a fehérköpenyes közeledésére, és nem a fájdalomtól fakad sírva.
A fájdalom mérésére vannak eszközeink. Leggyakrabban a Visual Analóg Skálát (VAS) és az úgynevezett numerikus skálát használjuk. A VAS esetében megkérjük betegeinket, hogy egy 10 cm-es szakaszon, ahol a szakasz kezdőpontja az „egyáltalán nem fáj", végpontja pedig a „tűrhetetlen fájdalom", jelöljék be fájdalmuk erősségét. A numerikus skálák esetében a beteg osztályozza fájdalmát 0-tól 10-ig, ahol a 0 az „egyáltalán nem fáj", a 10 pedig a tűrhetetlen fájdalmat jelöli. Ezek a módszerek kizárólag a fájdalomcsillapítás hatásosságának mérésére használhatók, tehát az mérhető velük, hogy egy adott embernek mennyire hatásosan sikerült a fájdalmát csillapítani.
A fájdalom amellett, hogy szenvedést okoz, igen megnehezíti a napi életvitelt, elvonja az ember figyelmét, nem tudja elvégezni feladatait, akadályozza a pihenést, alvást. Külön fel kell hívni a figyelmet arra, hogy a fájdalom különösen fokozza a gépkocsivezetés (vagy egyéb veszélyes munkák) kockázatát, mert elvonja a figyelmet, adott esetben a hirtelen mozdulatokat hiusíthatja meg. A tartósan fennálló nagy fájdalom mindezek mellett jelentősen ronthatja az emberi kapcsolatokat, elszigetelté teszi a beteget, megváltoztathatja viselkedését. A fájdalmat tehát csillapítani kell. Nem szabad azonban elfelejteni, hogy a fájdalomcsillapítás csak a fájdalmat, egy tünetet kezel (tüneti terápia), a kiváltó okot, betegséget nem szünteti, nem gyógyítja. A fájdalomcsillapítás megkezdésével egy időben a kiváltó okot is keresni kell. A fájdalom csillapításának a legjobb, leghatásosabb eszköze a kiváltó ok megszüntetése (oki terápia).
Az élet során tapasztalt fájdalmak túlnyomó többsége szerencsére könnyen kezelhető és a kiváltó ok gyógyításával végleg megszüntethető. Vannak azonban olyan fájdalmak, melyeknél a kiváltó ok nem, vagy csak igen nehezen szüntethető meg. Típusosan ilyen a műtéti, műtét utáni fájdalom, illetve a tartósan fennálló, krónikus fájdalmak jelenős része.
A heveny, akut fájdalom:
 A heveny fájdalom egy rendkívül fontos biológiai jelzés, ami a sérülés megtörténtére, kiterjedésére utal. Ezzel együtt járnak egyéb reakciók is, mint szapora szívműködés és lélegzés, vérnyomás-emelkedés, verejtékezés, a pupillák kitágulása, összefoglalva szimpatikus tónusfokozódásnak lehetne nevezni. Mindannyian tapasztalhatjuk, ha komolyabb sérülés, baleset áldozatai vagyunk (sportsérülés, közlekedési baleset, fájdalommal járó betegség, mint köves roham, érelzáródás, szívinfarktus stb.).
A heveny fájdalom egy rendkívül fontos biológiai jelzés, ami a sérülés megtörténtére, kiterjedésére utal. Ezzel együtt járnak egyéb reakciók is, mint szapora szívműködés és lélegzés, vérnyomás-emelkedés, verejtékezés, a pupillák kitágulása, összefoglalva szimpatikus tónusfokozódásnak lehetne nevezni. Mindannyian tapasztalhatjuk, ha komolyabb sérülés, baleset áldozatai vagyunk (sportsérülés, közlekedési baleset, fájdalommal járó betegség, mint köves roham, érelzáródás, szívinfarktus stb.).
A műtéti, műtét utáni fájdalom
az akut fájdalom egy speciális formája, hiszen a kiváltó ok a műtét, a műtéti sebzés nem kerülhető el.
A sebészetre kerülő betegek általában igen sok mindentől szoronganak. Nemzetközi felmérés tanúsága szerint a műtét előtti félelem okai között első helyen a fájdalomtól való félelem áll. Sebészeten fekvő betegek valóban gyakran találkoznak a fájdalommal. Fájdalmas lehet az alapbetegségük, fájdalommal járhatnak egyes beavatkozások, a műtét és természetesen a műtétet követő időszak. A műtét fájdalommentességét a műtéti fájdalomcsillapítás hivatott biztosítani. Ezt, amennyiben a műtét helyi érzéstelenítésben történik, a sebész, minden más esetben (regionális, gerinc közeli érzéstelenítés, altatás) az aneszteziológus (altató) orvos végzi.
A műtét utáni fájdalom mértékét alapvetően a műtét típusa határozza meg, de természetesen itt is nagy szerepet játszanak egyéb tényezők, mint például az egyedi érzékenység, a félelem, a kiszolgáltatottság, a tűrőképesség, az előző tapasztalatok, az elvárások és így tovább. Az egyedi különbségek óriásiak.
A műtét utáni fájdalomcsillapítás a beteg fájdalmainak enyhítése mellett azért is fontos, mert a fájdalom akadályozhatja a megfelelő mélységű légzést, a köhögést, az időben történő mobilizálást (mozgást, felkelést), ezek hiányában pedig, a műtét utáni periódusban nő a tüdőszövődmények (pl. tüdőgyulladás) és trombo-emboliás szövődmények (tüdőembólia, trombózis) gyakorisága. A műtét utáni fájdalomcsillapítás az aneszteziológus és az osztályon dolgozó orvosok közös feladata.
Fájdalomcsillapítás a műtét után
A műtét utáni fájdalomcsillapításra több lehetőség van. Hogy a lehetőségek közül melyiket választjuk, azt elsősorban a fájdalom mértéke, a műtét típusa határozza meg. Mindig igyekszünk a beteg igényeit, kívánságait is figyelembe venni. A fájdalomcsillapítás csoportmunka, ahol a csoport egyik fontos tagja maga a fájdalmat érző ember, akinek jelzései és visszajelzései képezik a fájdalomcsillapítás alapját.
Gyógyszerek tekintetében a skála az enyhébb, hétköznap is használatos fájdalomcsillapítóktól az igen erős, ún. kábító fájdalomcsillapítókig ível. Vannak műtétek, melyek után az enyhébb fájdalomcsillapítókkal is fájdalommentesség érhető el, de általában a nagyobb, testüregeket érintő (mellkasi, hasi) műtéteket követően a megfelelő fájdalomcsillapításhoz az első néhány napban a kábító fájdalomcsillapítók használata elengedhetetlen.
 A fájdalomcsillapítók szervezetbe juttatására is több lehetőség van. A legegyszerűbb szájon át bevehető tabletták, nagyobb műtétek után, az első napokban általában nem alkalmazhatók. Ennek egyik oka, hogy az altatást ill. műtétet követően bizonyos ideig (néhány óra, esetleg több nap) szájon át semmi nem fogyasztható. A másik ok, hogy hasi műtéteket követő első időszakban a gyomor-bélrendszerből történő felszívódás bizonytalan, így az ide bejuttatott gyógyszerek hatása is kiszámíthatatlan. A műtétek utáni első periódusban a leggyakrabbanintramuszkuláris (izomba adott) vagy intravénás (vénába adott) injekcióval
A fájdalomcsillapítók szervezetbe juttatására is több lehetőség van. A legegyszerűbb szájon át bevehető tabletták, nagyobb műtétek után, az első napokban általában nem alkalmazhatók. Ennek egyik oka, hogy az altatást ill. műtétet követően bizonyos ideig (néhány óra, esetleg több nap) szájon át semmi nem fogyasztható. A másik ok, hogy hasi műtéteket követő első időszakban a gyomor-bélrendszerből történő felszívódás bizonytalan, így az ide bejuttatott gyógyszerek hatása is kiszámíthatatlan. A műtétek utáni első periódusban a leggyakrabbanintramuszkuláris (izomba adott) vagy intravénás (vénába adott) injekcióval
csillapítjuk a fájdalmat, de lehetőség van egyéb módszerekre is. Bizonyos betegségtípusok és műtétek esetében a műtét előtt, helyi érzéstelenítésben behelyezett epidurális kanülőn (gerinc közelébe helyezett vékony műanyag csövecske) át adagolt fájdalomcsillapítókkal tudunk a beteg számára igen kényelmes módon fájdalommentességet biztosítani, ugyanakkor a beteg mozgását, mobilizálását nem zavarja.
Egyes intézményekben az úgynevezett beteg által vezérelt fájdalomcsillapításra is van lehetőség. Ennek lényege, ami a nevében is benne van, hogy a fájdalomcsillapítót a beteg igen egyszerűen, egy gombot megnyomva, saját magának adagolja. Ez persze csak a beteg számára ilyen egyszerű, a pontos adagoláshoz, a mellékhatások és a gyógyszer túladagolás elkerüléséhez, megfelelően programozható műszer és a rendszeres orvosi ill. nővéri felügyelet is szükséges. Ennek a betegek körében igen népszerű fájdalomcsillapítási módnak az egyetlen hátránya, hogy a rendelkezésre álló műszerek száma korlátozott.
Sajnos igen sok ember szenved tartós (krónikus) fájdalmaktól. Ezek csillapítása az elmúlt évtizedekben külön tudománnyá vált.
Krónikus, idült fájdalom:
Krónikus fájdalmat is igen sokféle betegség okozhat. A leggyakrabban a mozgásszervi megbetegedések és daganatos megbetegedések állnak a háttérben, de nem annyira köztudott, hogy a hasnyálmirigy betegségei - idült gyulladása és rosszindulatú daganata egyaránt-, bizonyos érbetegségek (érszűkület) és még számos egyéb betegség szintén súlyos, tartós fájdalmakkal járhatnak. A krónikus fájdalomtól szenvedő betegek komplex kezelése optimálisan az úgynevezett fájdalom ambulanciákon (esetleg fájdalom klinikákon) történhet, ahol több szakma képviselői (aneszteziológus, neurológus, radiológus, reumatológus, pszichológus stb.) dolgoznak. Magyarországon is működnek fájdalom ambulanciák, de ezek egyelőre csak a krónikus fájdalmak bizonyos típusait kezelik.
A krónikus fájdalmak hátterében álló okok az esetek jelentős részében egyáltalán nem, nem teljesen vagy csak nagyon lassan szüntethetők meg. A kezelés fő iránya tehát –a kiváltó ok megszüntetésére irányuló terápia mellett- a fájdalom csillapítása. Ez sokszor igen nehéz összetett feladat. Folyamatos a törekvés arra, hogy az egyre újabb és újabb ismereteknek megfelelően minél hatásosabb eszközök, terápiás lehetőségek álljanak rendelkezésre. Ez részben az újabb gyógyszerek megjelenését részben újabb és újabb a fájdalomcsillapításra használható módszer, technika kidolgozását jelenti.
Hogy a rendelkezésre álló lehetőségek közül mit alkalmazunk, az elsősorban a fájdalomtól, annak nagyságától, helyétől, kiterjedésétől, jellegétől függ, de a háttérben álló kiváltó ok is módosíthatja a terápiát. Mivel a fájdalom, a krónikus fájdalom pedig különösen, több tényezős dolog, ezért a fájdalomcsillapítás is több tényezős, kombinált kezelést jelent, melyben a fájdalomcsillapító gyógyszereknek, beavatkozásoknak, az alapbetegség kezelésének és az egyéb kiegészítő kezeléseknek (pl.: fizikoterápia, pszichoterápia stb.) egyaránt fontos szerepe van.
Nem kell szenvedni
 A krónikus fájdalomcsillapításban alkalmazott eljárásokat
A krónikus fájdalomcsillapításban alkalmazott eljárásokat
két nagy csoportba oszthatjuk. Az egyik és mindenki által ismert lehetőség a gyógyszeres terápia, a másik csoportba olyan, úgynevezett intervenciós eljárások tartoznak, melyek kisebb-nagyobb beavatkozással érik el a fájdalom csökkenését ill. megszüntetését.
Ez utóbbi csoportba igen változatos beavatkozások tartoznak. Ide soroljuk a különböző ideg blokádokat, mely során az érintett idegi struktúrák megfelelő pontjához juttatunk be gyógyszereket egy vagy több alkalommal, esetleg kanül (csövecske) behelyezésével kúraszerűen. Ezek a beavatkozások gyakran röntgen, ultrahang esetleg CT irányításával történnek. A bejuttatott gyógyszerek időlegesen vagy tartósan blokkolják az ideg működését, ezáltal a fájdalom érzet bejutását a központi idegrendszerbe, azaz fájdalomcsillapító hatásúak. Bizonyos fájdalmak esetén azonban pont ellenkezőleg, annak van fájdalomcsillapító hatása, ha a megfelelő idegi struktúrákat nem gátoljuk, hanem ingereljük. Szintén ide sorolhatók a bizonyos fájdalmakban fájdalomcsillapító hatású, helyi röntgen besugárzások, vagy az újabban egyes, fájdalmas csont metasztázisok (daganatos áttétek a csontban) esetén sikerrel alkalmazható izotópkezelés is.
A krónikus fájdalmak kezelésében természetesen alapvető szerep jut a gyógyszeres terápiának is. A rendelkezésre álló fájdalomcsillapítókat erősség és kémiai szerkezet alapján több csoportba osztjuk, a gyengébb, az otthoni mindennapokban is használt fájdalomcsillapítóktól, az igen erős, úgynevezett kábító fájdalomcsillapítókig. Ez a besorolás azonban ne tévesszen meg senkit, bizonyos fájdalmak esetében az egyébként gyengébb csoportba tartozó fájdalomcsillapítók hatásosabbak, mint az erősebbek. Ugyanakkor a „kábító fájdalomcsillapító" elnevezés sem szabad, hogy riadalmat keltsen. A fájdalomcsillapítók alkalmazását kizárólag a fájdalom jellege és erőssége szabja meg.
Kábító fájdalomcsillapítóra szorulhat az egyébként jóindulatú betegség következtében szenvedő beteg is, míg a rosszindulatú daganatos betegség következtében kialakuló fájdalom csillapítása sem igényli mindig a legerősebb fájdalomcsillapítók alkalmazását.
Fájdalomcsillapításra nem csak a fájdalomcsillapítók használhatók. Bizonyos fájdalmak csillapításában egyes depresszió elleni ill. epilepszia kezelésében használt szerek a hatásosak, de számos egyéb gyógyszer is hatékonyan egészítheti ki a fájdalomcsillapítók hatását. Általában kombinált kezelést alkalmazunk. A többféle támadáspontú gyógyszer együtt adva növeli egymás hatékonyságát.
Krónikus fájdalmak kezelésekor a fájdalomcsillapítókat időhöz kötötten rendeljük, soha nem szükség szerint. Ezáltal folyamatos hatásos vérszintet biztosítva csökken a fájdalom kialakulásának esélye.
A gyógyszerek többféle módon juttathatók a szervezetbe (tabletta, kúp, tapasz, esetleg injekció). Lehetőleg a beteg számára legkényelmesebb, de hatékony formát igyekszünk választani. A krónikus fájdalmak csillapítása is csoportmunka, melyben a több szakmát képviselő orvosokon kívül a beteg is meghatározó, hiszen folyamatos kapcsolattartás, párbeszéd, oda-vissza jelzés nélkül a sikeres terápia nem képzelhető el.
Sajnos sokszor előfordul az is, hogy a fájdalom okát nem sikerül kideríteni, aminek gyógyításával a fájdalom megszüntethető lenne, így csak a tüneti fájdalomcsillapítás enyhíthet a beteg szenvedésén.
Érdemes néhány szót szólni a fejfájásról. Rendszerint hosszabb ideig fennálló, majd megszűnő és ismét visszatérő fájdalomról van szó. A fejfájás lehet elsődleges, mint a sokak által ismert migrén, vagy másodlagos, amikor más a koponyán belüli vagy azon kívüli betegség egyik tünete a fejfájás. Ezek a betegségek igen sokfélék lehetnek, az influenzát kísérő fejfájástól a zöld hályogon keresztül az agyhártyagyulladásig. Ezért a fejfájást, mint tünetet komolyan kell venni, és a fájdalomcsillapító kezelést az ok tisztázása után szabad megkezdeni.
A fájdalomcsillapítás veszélyei
 Tudni kell, hogy a leghétköznapibb fájdalomcsillapítóknak is vannak nemkívánatos mellékhatásai és veszélyei. A mindennapi tabletták is okozhatnak túlzott fogyasztás esetén csontvelő-károsodást, vese - vagy májkárosodást, többé-kevésbé súlyos allergiás reakciót. Ezek a mellékhatások rendszerint megszűnnek a gyógyszer elhagyásával, de előfordulhatnak visszafordíthatatlan állapotok is.
Tudni kell, hogy a leghétköznapibb fájdalomcsillapítóknak is vannak nemkívánatos mellékhatásai és veszélyei. A mindennapi tabletták is okozhatnak túlzott fogyasztás esetén csontvelő-károsodást, vese - vagy májkárosodást, többé-kevésbé súlyos allergiás reakciót. Ezek a mellékhatások rendszerint megszűnnek a gyógyszer elhagyásával, de előfordulhatnak visszafordíthatatlan állapotok is.
Az újabban elterjedt úgynevezett non-steroid gyulladáscsökkentők kitűnő fájdalomcsillapító hatással rendelkeznek, ugyanakkor gyomorvérzéshez, gyomor- vagy bélperforációhoz is vezethetnek főleg akkor, ha az indokoltnál gyakrabban és nagyobb mennyiségben, esetleg más, hasonló hatású szerrel együtt fogyasztják. Arról sem szabad megfeledkezni, hogy egyes fájdalomcsillapítók jelentősen csökkenthetik a koncentráló képességet, a figyelmet, aluszékonyságot, álmosságot okozhatnak, ezért a magasban vagy veszélyes munkagépekkel dolgozók (gépkocsivezetők is) kérjék ki orvosuk vagy a gyógyszerész tanácsát, szedhetik-e kockázat nélkül az adott gyógyszert. Ha a fájdalomcsillapító gyógyszerekkel nem sikerül a fájdalmat rövid időn belül csökkenteni vagy megszüntetni, akkor tanácsos orvoshoz fordulni, mert lehet, hogy a baj súlyosabb, mint eleinte gondoltuk.
A műtét utáni fájdalomcsillapítás során gyakran alkalmazunk olyan, erős hatású, esetleg kábító fájdalomcsillapítókat, amelyek a légzőközpont működését gátolják, a légzés ritkábbá és felületesebbé válhat, ami a tüdőgyulladásnak kedvező feltételeket teremt. Ezért a műtét utáni fájdalom elviselése bizonyos határokon belül szükségszerű és a fájdalomcsillapító megtagadása az orvos részéről nem rosszindulatból vagy nemtörődömségből, hanem éppen a beteg érdekében, a káros és veszélyes mellékhatások elkerülése céljából történik.
A műtét előtti vagy utáni invazív (gerincközeli) fájdalomcsillapító módszereknek, mint minden orvosi beavatkozásnak van kockázata és vannak szövődményei. Ezért az orvos és a beteg a módszer alkalmazása előtt mérlegeli a kockázat és a haszon arányát. Az idült, tartós fájdalom esetén a sokat szenvedett - legtöbbször daganatos - beteg rendszerint mindenhez hozzájárul, csakhogy a fájdalomtól megszabaduljon.
Ahogy korábban írtuk, sokszor a fájdalom, annak változása tereli az orvos figyelmét a helyes diagnózis felé. Gyakran előfordul, hogy nagy fájdalommal járó elváltozás esetén sem adunk kábító, a fájdalmat megszüntető fájdalomcsillapítót addig, ameddig a betegséget biztonsággal meg nem tudjuk állapítani. (Ilyenkor a beteg nagyon haragszik az orvosra, de ha tájékoztatjuk, akkor sikerrel nyerjük meg az együttműködését.) Ha a diagnózis és a követendő kezelés biztosan körvonalazott, a beteget a további szenvedéstől akár kábító fájdalomcsillapítók adásával is meg kell kímélni.
Azt szokták félig-meddig tréfásan mondani, hogy amelyik gyógyszernek nincs mellékhatása, annak hatása sincs. Erről nem szabad megfeledkezni akkor sem, amikor a házpatikából elővesszük, vagy a szomszédtól kérünk egy tablettát a fájdalmunk enyhítésére!
(szerzők:Dr. Borsodi Mariann, dr. Alföldy Ferenc)



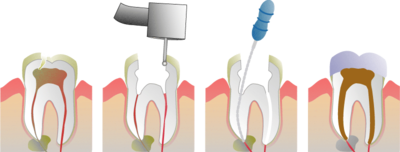 A megtisztított csatornát steril papírszálakkal kiszárítják és ún. sealer anyagot visznek be a csatornába. Ez az anyag kitölti a fő tömőanyag és csatorna fala között keletkezett réseket. Ezután a röntgen meghatározott csatornahosszal megegyező hosszúságú guttaperka szálat (mester) helyeznek el a csatornában. A guttaperka egy természetes, homogén anyag, ami a gyökérkezelés céljainak igen jól megfelel. A mester guttaperka mellé ún. segédszálakat helyeznek és minden szál behelyezése után a gyökértömést kondenzálják (nyomással oldalirányban és lefele préselik), hogy pontosabb záródást érjenek el vele.
A megtisztított csatornát steril papírszálakkal kiszárítják és ún. sealer anyagot visznek be a csatornába. Ez az anyag kitölti a fő tömőanyag és csatorna fala között keletkezett réseket. Ezután a röntgen meghatározott csatornahosszal megegyező hosszúságú guttaperka szálat (mester) helyeznek el a csatornában. A guttaperka egy természetes, homogén anyag, ami a gyökérkezelés céljainak igen jól megfelel. A mester guttaperka mellé ún. segédszálakat helyeznek és minden szál behelyezése után a gyökértömést kondenzálják (nyomással oldalirányban és lefele préselik), hogy pontosabb záródást érjenek el vele..jpg)

 A fájdalomnak
A fájdalomnak A heveny fájdalom egy rendkívül fontos biológiai jelzés, ami a sérülés megtörténtére, kiterjedésére utal. Ezzel együtt járnak egyéb reakciók is, mint szapora szívműködés és lélegzés, vérnyomás-emelkedés, verejtékezés, a pupillák kitágulása, összefoglalva szimpatikus tónusfokozódásnak lehetne nevezni. Mindannyian tapasztalhatjuk, ha komolyabb sérülés, baleset áldozatai vagyunk (sportsérülés, közlekedési baleset, fájdalommal járó betegség, mint köves roham, érelzáródás, szívinfarktus stb.).
A heveny fájdalom egy rendkívül fontos biológiai jelzés, ami a sérülés megtörténtére, kiterjedésére utal. Ezzel együtt járnak egyéb reakciók is, mint szapora szívműködés és lélegzés, vérnyomás-emelkedés, verejtékezés, a pupillák kitágulása, összefoglalva szimpatikus tónusfokozódásnak lehetne nevezni. Mindannyian tapasztalhatjuk, ha komolyabb sérülés, baleset áldozatai vagyunk (sportsérülés, közlekedési baleset, fájdalommal járó betegség, mint köves roham, érelzáródás, szívinfarktus stb.). A fájdalomcsillapítók szervezetbe juttatására is több lehetőség van. A legegyszerűbb szájon át bevehető tabletták, nagyobb műtétek után, az első napokban általában nem alkalmazhatók. Ennek egyik oka, hogy az altatást ill. műtétet követően bizonyos ideig (néhány óra, esetleg több nap) szájon át semmi nem fogyasztható. A másik ok, hogy hasi műtéteket követő első időszakban a gyomor-bélrendszerből történő felszívódás bizonytalan, így az ide bejuttatott gyógyszerek hatása is kiszámíthatatlan. A műtétek utáni első periódusban a leggyakrabbanintramuszkuláris (izomba adott) vagy intravénás (vénába adott) injekcióval
A fájdalomcsillapítók szervezetbe juttatására is több lehetőség van. A legegyszerűbb szájon át bevehető tabletták, nagyobb műtétek után, az első napokban általában nem alkalmazhatók. Ennek egyik oka, hogy az altatást ill. műtétet követően bizonyos ideig (néhány óra, esetleg több nap) szájon át semmi nem fogyasztható. A másik ok, hogy hasi műtéteket követő első időszakban a gyomor-bélrendszerből történő felszívódás bizonytalan, így az ide bejuttatott gyógyszerek hatása is kiszámíthatatlan. A műtétek utáni első periódusban a leggyakrabbanintramuszkuláris (izomba adott) vagy intravénás (vénába adott) injekcióval A krónikus fájdalomcsillapításban alkalmazott eljárásokat
A krónikus fájdalomcsillapításban alkalmazott eljárásokat Tudni kell, hogy a leghétköznapibb fájdalomcsillapítóknak is vannak nemkívánatos mellékhatásai és veszélyei. A mindennapi tabletták is okozhatnak túlzott fogyasztás esetén csontvelő-károsodást, vese - vagy májkárosodást, többé-kevésbé súlyos allergiás reakciót. Ezek a mellékhatások rendszerint megszűnnek a gyógyszer elhagyásával, de előfordulhatnak visszafordíthatatlan állapotok is.
Tudni kell, hogy a leghétköznapibb fájdalomcsillapítóknak is vannak nemkívánatos mellékhatásai és veszélyei. A mindennapi tabletták is okozhatnak túlzott fogyasztás esetén csontvelő-károsodást, vese - vagy májkárosodást, többé-kevésbé súlyos allergiás reakciót. Ezek a mellékhatások rendszerint megszűnnek a gyógyszer elhagyásával, de előfordulhatnak visszafordíthatatlan állapotok is.
 A gyors fájdalmat mintegy 0.1 másodperccel érezzük meg a fájdalmat okozó behatás után; a lassú fájdalom 1 másodperccel vagy később érezhető a kiváltó inger után. A gyors fájdalmat a páciens úgy jellemzi, hogy az éles fájdalom, hirtelen fájdalom, vagy szúró fájdalom, olyan típusú, amelyet akkor érzünk, ha ujjunkat tűvel megszúrjuk. A gyors fájdalom majdnem csak a bőrre korlátozódik. A lassú fájdalmat égő fájdalomnak, kínzó fájdalomnak vagy lüktető fájdalomnak szokták jellemezni, és olyankor jelentkezik, ha már szövetkárosodás van, mint például tályog képződésénél vagy súlyos ízületi gyulladásban. A lassú fájdalom a test bármelyik szövetében jelentkezhet. A fájdalom minden típusának észlelése a szabad
A gyors fájdalmat mintegy 0.1 másodperccel érezzük meg a fájdalmat okozó behatás után; a lassú fájdalom 1 másodperccel vagy később érezhető a kiváltó inger után. A gyors fájdalmat a páciens úgy jellemzi, hogy az éles fájdalom, hirtelen fájdalom, vagy szúró fájdalom, olyan típusú, amelyet akkor érzünk, ha ujjunkat tűvel megszúrjuk. A gyors fájdalom majdnem csak a bőrre korlátozódik. A lassú fájdalmat égő fájdalomnak, kínzó fájdalomnak vagy lüktető fájdalomnak szokták jellemezni, és olyankor jelentkezik, ha már szövetkárosodás van, mint például tályog képződésénél vagy súlyos ízületi gyulladásban. A lassú fájdalom a test bármelyik szövetében jelentkezhet. A fájdalom minden típusának észlelése a szabad  hirtelen jelentkező, általános a szemhéjra is kiterjedő vizenyő (pl. Heveny vesegyulladás) (Glomerulonephritis acuta) , laboratóriumi vizsgálattal azonosított kórokozó a vérből vagy valamelyik testváladékból.
hirtelen jelentkező, általános a szemhéjra is kiterjedő vizenyő (pl. Heveny vesegyulladás) (Glomerulonephritis acuta) , laboratóriumi vizsgálattal azonosított kórokozó a vérből vagy valamelyik testváladékból.